Introducción
El estreñimiento se define como la defecación infrecuente (menos de tres veces a la semana) y/o la alteración del acto defecatorio (esfuerzo excesivo, bloqueo o evacuación incompleta).En términos generales, esta patología es un cambio en el ritmo intestinal habitual, que conlleva generalmente un malestar que puede manifestarse con dolor abdominal y flatulencia. El hábito defecatorio está influido por factores culturales, psicológicos y dietéticos, y varía mucho de unas personas a otras. Por tanto, hay que señalar el gran componente subjetivo del paciente.
Etiología
Las causas por las que se produce el estreñimiento son muy variadas:
• Hábitos de vida inadecuados: sedentarismo, estrés, ingesta escasa de líquidos, dietas ricas en grasas de origen animal y en azúcares simples pero escasas en fibra, etc.
• Modificaciones de la rutina diaria: viajes, cambios en los horarios, modificaciones en la dieta, alteraciones del hábito defecatorio, etc. En los bebés puede producirse por los cambios de fórmulas lácteas y la introducción de nuevos alimentos, y en edades pediátricas por la retirada del pañal, el inicio de la escolarización o el nacimiento de un hermano.
• Patologías orgánicas de diversa etiología y gravedad:
– Afecciones gástricas (úlcera gastroduodenal, cáncer de estómago).
– Infecciones (amebiasis crónica, linfogranuloma venéreo, sífilis, tuberculosis...).
– Alteraciones intestinales (enfermedad celiaca, diverticulosis, tumores, estenosis, hernias, síndrome de colon irritable, proctitis ulcerativa...).
– Alteraciones musculares (dermatomiositis, distrofia miotónica, insuficiencia de la musculatura del recto).
– Lesiones anales (fisuras, hemorroides).
– Trastornos metabólicos (hipopotasemia, cetoacidosis diabética, neuropatía diabética).
– Trastornos endocrinos (hipotiroidismo).
– Lesiones neurológicas (tumores o lesiones cercanas a las fibras que inervan el intestino).
– Cirugía reciente abdominal o perianal.
• Uso de algunos medicamentos, en especial de los opioides y anticolinérgicos.
• Historia de abuso de laxantes.
• Embarazo. La progesterona relaja el músculo liso e inhibe la liberación de motilina (hormona estimuladora gastrointestinal). Por otra parte, el aumento del tamaño uterino (sobre todo en el tercer trimestre) ejerce compresión sobre el colon, por lo que se enlentece el avance del bolo fecal, provocando mayor reabsorción de agua y endurecimiento de las heces. Esta situación se ve potenciada por el efecto astringente de los suplementos de calcio y hierro.
• Envejecimiento. Con el paso de los años se reduce la motilidad intestinal, son más frecuentes las alteraciones digestivas y se consumen más medicamentos que puede ejercer un efecto astringente.
Epidemiología
En un estudio realizado por la Fundación Española del Aparato Digestivo en el año 2013, se estimó que alrededor de un tercio de la población española va estreñida, que la prevalencia en mujeres es de dos a tres veces mayor y que ésta aumenta con la edad.
Además, existe una clara relación entre el estreñimiento y el sedentarismo.
Este problema de salud se ve incrementado en niños, embarazadas y pacientes ancianos.
El estreñimiento es uno de los motivos más frecuentes de consulta en atención primaria y especializada (en el estudio antes citado, se estimó que el 16% de las consultas anuales son por este motivo), por lo que genera un gasto sanitario importante.
Clasificación
El estreñimiento puede clasificarse en función de su duración (agudo o crónico) o de la causa que lo origina (primario o secundario).
Estreñimiento agudo
Aparece por cambios importantes en los hábitos de vida personales, o por la presencia de manifestaciones clínicas debidas a enfermedades sistémicas. La duración del trastorno puede ser variable.
Las situaciones concretas que pueden llevar a este tipo de estreñimiento pueden ser:
• Cambios temporales de hábitos alimentarios (viajes).
• Cambios de actividad física (pacientes encamados).
• Condiciones que conducen a la inhibición repetida y voluntaria del reflejo de defecar.
• Tratamientos con medicamentos de acción astringente.
• Procesos febriles, afectaciones metabólicas o endocrinas, patologías del sistema nervioso central (SNC), patologías digestivas.
• Embarazo.
Estreñimiento crónico
Según los criterios de Roma III, el estreñimiento se considera crónico cuando la presencia de heces líquidas es rara sin el uso de laxantes y están presentes dos o más características de las siguientes:
• Esfuerzo al defecar en el 25% de las defecaciones.
• Menos de tres deposiciones por semana.
• Heces duras en el 25% de las deposiciones.
• Necesidad de realizar maniobras manuales para facilitar la defecación en el 25% de los casos.
• Sensación de obstrucción anal al menos en el 25% de las defecaciones.
Además, no deben existir suficientes criterios para el diagnóstico de síndrome del intestino irritable.
A su vez, el estreñimiento crónico se clasifica en:
• Atónico: se origina por una debilidad motora de la pared intestinal, que provoca el enlentecimiento del tránsito intestinal.
• Espástico: se produce por espasmos cólicos que impiden la progresión normal de las heces.
• Rectógeno: se debe a la pérdida de la función evacuadora del recto, lo que impide el reflejo de defecación.
Estreñimiento primario
Se aplica este término cuando la afección se debe a factores intrínsecos de la función del colon y no es posible determinar de forma precisa la causa que lo origina.
Existen varios tipos de estreñimiento primario:
• Con tránsito de colon normal. Es la forma más común (60%). Los pacientes refieren síntomas de estreñimiento, a pesar de que el tránsito intestinal y el volumen de las heces son normales.
• Con tránsito de colon lento. Es el menos habitual (15%). El material fecal tarda más tiempo de lo normal en recorrer el intestino, con deposiciones poco frecuentes y de heces duras.
• Por disfunción de la defecación. Aparece en un 25% de los casos. Es debido a la incoordinación en la motilidad rectoanal. Se caracteriza por la ausencia de relajación o incluso por la contracción de los músculos del suelo pélvico durante la maniobra de la defecación. Los pacientes recurren a la evacuación manual del recto utilizando la compresión abdominal, vaginal o de los glúteos para facilitar la expulsión.
 Estreñimiento secundario
Estreñimiento secundario
Es debido a una patología de base o a un tratamiento farmacológico. Se clasifica en:
• Secundario a fármacos. En la tabla 1 se recogen los medicamentos que pueden producir estreñimiento.
• Secundario a enfermedades extraintestinales. Suele tratarse de alteraciones metabólicas (hipopotasemia, cetoacidosis diabética...), alteraciones endocrinas (hipopotasemia) o alteraciones neurológicas, tanto centrales como periféricas (presencia de tumores, lesiones cercanas a las fibras que inervan el intestino...).
• Secundario a causas intestinales. Puede deberse a afecciones gástricas, intestinales o rectales.
Diagnóstico
Se basa en la realización de una anamnesis detallada, así como en una exploración física y unas pruebas complementarias que descarten la existencia de una patología grave.
• Anamnesis. Deben obtenerse datos del paciente sobre estilo de vida (viajes, actividad física, ingesta de líquidos...), toma de fármacos, antecedentes familiares, hábito intestinal (frecuencia y consistencia de las heces).
• Exploración física. Incluye la exploración abdominal y del suelo pélvico, así como un tacto rectal que permita descubrir hemorroides, fecalomas, estenosis y restos de sangre en el recto.
• Exploraciones complementarias. Analítica completa y detección de sangre en heces, radiografía de abdomen y colonoscopia. Son necesarias en caso de síntomas de alarma.
Causas de derivación al médico
Existen situaciones en las que se precisa la intervención del médico, como pueden ser:
• Pacientes que llevan más de una semana sin hacer ninguna deposición.
• Lactantes, niños y embarazadas.
• Personas con antecedentes familiares de cáncer de colon o enfermedad inflamatoria intestinal.
• Casos en los que se ha producido una pérdida de peso sin causa aparente.
• Pacientes que tienen una patología o toman medicamentos que puedan ser la causa.
• Casos en los que el estreñimiento aparece bruscamente sin causa aparente.
• Pacientes que presentan periodos alternos de estreñimiento y diarrea.
También deben derivarse al médico aquellos casos en los que, habiendo hecho los cambios pertinentes en el estilo de vida, el estreñimiento persiste durante 3 semanas o más.
Por otro lado, algunos síntomas hacen aconsejable la derivación al servicio de urgencia:
• Obstrucción intestinal (que cursa con dolor abdominal y cólicos, distensión abdominal, retención de gases y dificultad para eliminarlos, halitosis, diarrea y/o vómitos).
• Heces sanguinolentas o purulentas, o sangre oculta en ellas.
• Dolor abdominal, vómitos y/o fiebre.
Tratamiento no farmacológico
La primera medida que debe tenerse en cuenta en el tratamiento del estreñimiento consiste en unos cambios en el estilo de vida que pueden conseguirse a través de una buena educación sanitaria basada en una serie de recomendaciones higiénico-dietéticas.
 Recomendaciones dietéticas
Recomendaciones dietéticas
Aumentar el consumo de fibra
El consumo de fibra en la dieta aumenta el bolo fecal, lo que a su vez mejora el tránsito intestinal. Por el contrario, las dietas bajas en fibra están relacionadas con un aumento del estreñimiento.
La Organización Mundial de la Salud (OMS) recomienda una ingesta diaria de fibra dietética de 27-40 g. No existe una dosis definida para los pacientes estreñidos.
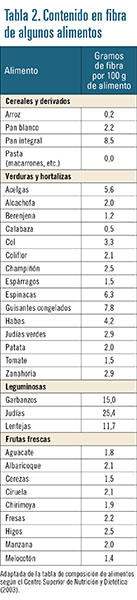
Los alimentos que contienen un alto contenido en fibra se muestran en la tabla 2. La fruta se aconseja comerla cruda y sin pelar, ya que así conserva toda la fibra.
Por el contrario, existen alimentos astringentes (como el chocolate, la bollería, el pan blanco, las manzanas, el plátano...) que favorecen el estreñimiento y que deben evitarse o tomarse con moderación.
Ingerir abundantes líquidos
Si no se bebe lo suficiente las heces se vuelven duras y secas, lo que favorece el estreñimiento. En general se recomienda beber entre 1,5 y 2 litros al día de agua o zumos de frutas. Esta ingesta de líquidos debe ir asociada a la de fibra, ya que de lo contrario sólo incrementará la diuresis, y no el número de deposiciones.
Tomar probióticos
Los probióticos son microorganismos vivos que, ingeridos en las cantidades adecuadas, confieren beneficios a la salud del huésped.
Los probióticos utilizados con mayor frecuencia son determinadas cepas de Lactobacillus y Bifidobacterium. La administración de preparados enriquecidos con estas cepas reduce el estreñimiento y disminuye la consistencia de las heces. No obstante, la eficacia de su administración en pacientes que ya padecen estreñimiento es controvertida, puesto que los estudios disponibles son de calidad limitada.
Recomendaciones higiénicas
• Realizar ejercicio de forma moderada. Se recomienda, por ejemplo, caminar durante 20-30 minutos todos los días, ya que favorece el tránsito intestinal.
• Adquirir un hábito de defecación regular. Es recomendable ir al baño de forma regular y, a ser posible, a la misma hora todos los días. La mejor hora sería entre 15 y 45 minutos después del desayuno o la comida, puesto que es el momento en el que se producen las mayores contracciones intestinales.
• No retrasar las ganas de evacuar. Si se retienen las heces, se produce una mayor reabsorción de agua y se vuelven más duras, lo que dificulta su expulsión. Además, al ignorar las ganas de evacuar se desencadena un mecanismo por el que éstas se hacen cada vez menos evidentes.
• Defecar en una postura adecuada. La forma más fisiológica es hacerlo en cuclillas.
Tratamiento farmacológico
Laxantes formadores de masa
Son sustancias que ayudan a incrementar la masa de la materia fecal, ya que se hinchan debido a la absorción de agua. Este incremento del bolo intestinal estimula el peristaltismo, lo que facilita la evacuación de las heces.
Por ser los laxantes cuya acción se aproxima más al mecanismo fisiológico de evacuación, son los más recomendados como terapia inicial, así como para pacientes con hemorroides, en mujeres que acaban de parir, en personas que siguen dietas bajas en fibra, en pacientes con colon irritable y en general cuando se requiera una evacuación sin esfuerzos. No son recomendables en pacientes con restricción del consumo de líquidos (p. ej., en casos de insuficiencia renal), con atonía del colon, ulceraciones o adherencias intestinales, debido al riesgo de impactación fecal. Tampoco en niños menores de 6 años.
Actúan al cabo de 12-24 horas, aunque su efecto óptimo se alcanza tras varios días de administración continuada. Deben ingerirse antes de las comidas (30 min/1 h) y con abundante líquido (1-2 L) para evitar la obstrucción esofágica o intestinal. Pueden interferir en la absorción de otros medicamentos, por lo que se recomienda separar la toma al menos 1 hora. Los efectos adversos son leves y transitorios, pero es frecuente la flatulencia y la distensión abdominal.
Los laxantes formadores de masa más conocidos son la ispágula (semillas de Plantago ovata), el agar y otros derivados semisintéticos de la fibra vegetal, como la metilcelulosa.
Laxantes emolientes
Son sustancias con propiedades tensioactivas que humectan el contenido intestinal, facilitando tanto la captación de agua por las heces como la interposición de sustancias grasas en las mismas, lo que ablanda y lubrifica el contenido fecal. Sus efectos se manifiestan después de 1-2 días. Sólo deberían emplearse en tratamientos cortos.
Están indicados en casos de heces muy endurecidas, especialmente en casos de impactación fecal y cuando no deban realizarse esfuerzos en la defecación (hernia abdominal, hipertensión severa, problemas cardiovasculares, posparto, cirugía anorrectal o hemorroides).
Durante mucho tiempo se usó el docusato sódico, aunque actualmente se ha ido sustituyendo por el laurilsulfato sódico. Se administran por vía oral antes de acostarse.
Laxantes lubricantes
Actúan recubriendo las heces de una capa de aceite hidrofóbica que impide que el agua se reabsorba en el colon, de modo que las heces permanecen blandas y se facilita su eliminación. Su acción se hace patente al cabo de 6-8 horas.
Están indicados en situaciones en las que interese mantener las heces blandas para evitar esfuerzos.
El más conocido es la parafina líquida (o aceite de vaselina o vaselina líquida). Se administra antes de acostarse (2 h después de la cena) y, si fuera necesaria otra dosis, por la mañana (2 h antes o después del desayuno), nunca con las comidas porque retrasa el vaciado gástrico.
Puede causar neumonía por aspiración, sobre todo en pacientes encamados. Además, puede interferir en la absorción de vitaminas liposolubles A, D, E y K (esta última es especialmente relevante en los pacientes anticoagulados, que pueden ver incrementado el riesgo de hemorragia por el consumo de parafina líquida). Cuando se administra en grandes dosis, puede eliminarse lentamente por el esfínter anal y causar prurito.
Laxantes osmóticos
Derivados de azúcares simples
Los más importantes son la lactulosa y el lactitol. Son derivados semisintéticos no absorbibles que son transformados por la flora intestinal en ácidos orgánicos de cadena corta (láctico, butírico, etc.), provocando una disminución del pH en el colon que estimula la pared intestinal y favorece la atracción de agua por ósmosis. También dan lugar a la producción de CO2 y H2, que son responsables de la flatulencia, sobre todo al inicio del tratamiento, así como de dolores cólicos y diarreas. Son laxantes bastante eficaces y seguros.
Pueden tardar varios días en actuar, y están indicados en casos de estreñimiento crónico, en pacientes encamados, en situaciones en las que se necesite una defecación sin esfuerzos y en el tratamiento de la encefalopatía portosistémica por hiperamonemia.
En el caso de la lactulosa se recomienda especial control en pacientes diabéticos, ya que la absorción de sus metabolitos (fructosa, lactosa) puede alterar la glucemia.
Laxantes salinos
Están compuestos por sustancias iónicas, relativamente poco absorbibles, como el anión sulfato, tartrato, fosfato o citrato y el catión magnesio, siendo los sulfatos los más potentes del grupo. De todos ellos, el más recomendable es el sulfato magnésico.
Actúan aumentando la presión osmótica por diferencia de concentraciones en el intestino, lo que provoca que se excrete agua a la luz del mismo. Además, las sales de magnesio liberan colecistocinina, hormona que promueve la aceleración del tránsito intestinal.
Su acción es muy rápida (1-3 h); por ello algunos están indicados cuando interesa una evacuación rápida y total del colon (intoxicaciones, envenenamientos...) o para preparar al paciente para exámenes endoscópicos.
No suelen tener reacciones adversas importantes, aunque son frecuentes los retortijones y el dolor abdominal leve. En el caso de las sales de magnesio, un 10-20% del catión puede absorberse en el intestino, por lo que en pacientes con función renal comprometida puede darse hipermagnesemia.
Algunos laxantes salinos se emplean en forma de enemas. Suelen ser sales de sodio (como el fosfato sódico) y se utilizan sobre todo en la impactación fecal en niños y ancianos, así como para el vaciado intestinal antes de realizar exploraciones. Actualmente su uso está restringido, ya que pueden causar hiperfosfatemia, hipocalcemia, tetania, hipernatremia y deshidratación.
Polioles
Los polietilenglicoles o PEG (macrogoles) de alto peso molecular son grandes cadenas lineales poliméricas sobre las que se fija el agua a través de enlaces por puente de hidrógeno, incrementando el volumen de los líquidos intestinales no absorbidos, responsables de su efecto laxante. No se absorben ni se metabolizan y, a diferencia de los azúcares simples, no fermentan, con lo cual no generan gases. Son un tratamiento seguro y eficaz incluso en niños, embarazadas y pacientes de edad avanzada.
La glicerina o glicerol suele administrarse por vía rectal en supositorios. Su efecto se debe a su actividad higroscópica en la zona rectal y a su ligero efecto irritante. Actúa en 15-30 minutos y, además, en los niños la propia inserción de una masa sólida en el recto da lugar a un estímulo reflejo. La formulación en enemas permite acceder a mayor distancia, lo que potencia su efecto. Puede producir irritación local.
Laxantes estimulantes de la mucosa intestinal
Antraquinonas
Incluyen drogas vegetales como el sen (con sus principios activos, los senósidos A y B), la cáscara sagrada, el acíbar, el aloe, el ruibarbo o la frángula. Por vía oral alcanzan su acción en 6-12 horas, por lo que se recomienda administrarlos por la noche.
Su acción laxante se produce exclusivamente en el colon. Por un lado estimulan la actividad peristáltica del intestino mediante una irritación local de la mucosa o de los plexos nerviosos, y por otro inhiben la absorción e incrementan la secreción hidroelectrolítica a través de la mucosa intestinal, lo que se traduce en una acumulación de fluidos en el intestino.
Como reacciones adversas pueden producir náuseas, molestias abdominales y dolores de tipo cólico, así como pigmentación de la mucosa del colon.
Su uso prolongado puede causar dependencia, propiciando la pérdida de la función evacuadora normal. Debido a ello, su administración se realizará de forma esporádica, y nunca debe prolongarse más de 6-8 días.
Derivados del difenilmetano
Los compuestos más conocidos son el bisacodilo y el picosulfato sódico. El bisacodilo actúa sobre la mucosa colónica y rectal, produciendo una acción peristáltica fisiológica debido a un estímulo reflejo. Actúa al cabo de 6-9 horas por vía oral y 15-45 minutos por vía rectal. El picosulfato sódico suele administrarse en forma de gotas y actúa en 8-12 horas. Se hidroliza en el intestino delgado, lo que da lugar a la misma forma activa que el bisacodilo.
 Nuevos fármacos
Nuevos fármacos
• Lubiprostona. Es un activador de los canales del cloro tipo 2 que aumenta la secreción intestinal. Ha sido recientemente aprobado para el estreñimiento crónico funcional. Su principal efecto secundario son las náuseas.
• Linaclotida. Es un agonista del receptor de la guanilatociclasa C, que aumenta también la secreción intestinal.
• Prucaloprida. Es un agonista selectivo del receptor serotoninérgico 5-HT4, que ejerce un potente efecto enterocinético e incrementa la motilidad del colon. Está autorizado para el tratamiento sintomático del estreñimiento crónico en mujeres en las que el tratamiento con laxantes no proporciona un alivio adecuado.
• Metilnaltrexona. Es un antagonista de los receptores opioides periféricos. Actúa en el tracto gastrointestinal sin alterar el efecto analgésico de los opioides en el SNC, al no atravesar la barrera hematoencefálica. Está autorizado para el tratamiento del estreñimiento inducido por opioides cuando la respuesta a la terapia habitual no sea suficiente.
Selección de laxantes
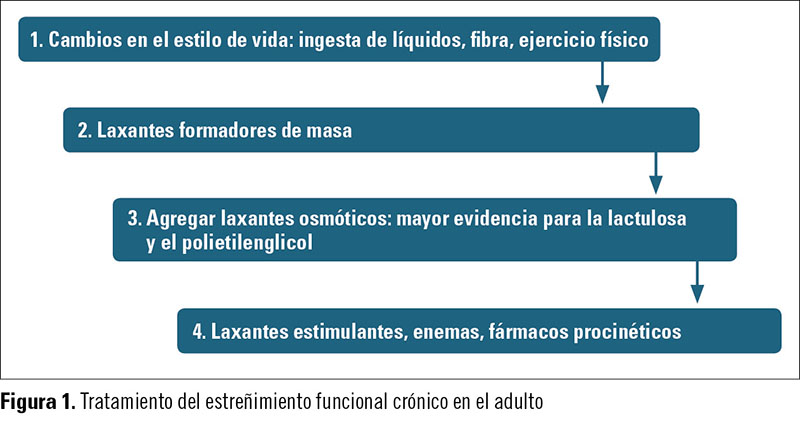
Una vez que se ha descartado un estreñimiento secundario, las guías clínicas sobre el manejo del estreñimiento crónico en el adulto coinciden en general en recomendar la siguiente secuencia de actuación (figura 1):
1. Cambios en el estilo de vida (ingesta de líquidos, fibra, ejercicio físico...).
2. Laxantes formadores de masa.
3. Agregar laxantes osmóticos (mayor evidencia para la lactulosa y el polietilenglicol.
4. Laxantes estimulantes (enemas, fármacos procinéticos...).
La elección del laxante debe individualizarse teniendo en cuenta las características y preferencias del paciente. En general, se recomiendan en primer lugar los agentes formadores de bolo y, cuando éstos sean ineficaces, los agentes osmóticos; cualquiera de los laxantes de estos dos grupos puede ser de utilidad, salvo los osmóticos salinos (sales de magnesio), cuyo uso a largo plazo está desaconsejado. Los laxantes estimulantes son una alternativa en casos graves o resistentes, aunque se desaconseja su uso a largo plazo porque inducen tolerancia. Los laxantes lubricantes o emolientes son menos utilizados y habitualmente se asocian con otros.
Tratamiento en situaciones especiales
Estreñimiento en niños
En los niños podemos encontrarnos, además del estreñimiento puntual, casos de estreñimiento crónico simple y de estreñimiento crónico asociado a retención fecal.
El estreñimiento crónico simple (más de 2 semanas de evolución) puede corregirse, en la mayoría de los casos, aumentando la fibra de la dieta con una dosis de 0,5 g/kg/día hasta los 35 g/día (o bien la regla edad + 5 g fibra/día). Si se precisa tratamiento farmacológico, son de elección los laxantes osmóticos. El PEG ha mostrado mejores resultados y menos efectos adversos (flatulencia, dolor abdominal...) que la lactulosa y las sales de magnesio.
En el estreñimiento funcional, el niño retiene voluntariamente las heces (después de una evacuación previa dolorosa o por el rechazo a usar aseos públicos), lo que da lugar a una acumulación de heces en el colon. El tratamiento se centra en desimpactar el recto, favorecer una defecación fácil no dolorosa y aplicar un programa conductual (horarios defecatorios, posturas, etc.).
El uso de supositorios o enemas de glicerina debe ser conservador y puntual. Los laxantes lubricantes no deben administrarse a menores de 3 años, y los laxantes estimulantes deben evitarse en niños de cualquier edad.
Estreñimiento en el anciano
Se recomienda realizar tratamiento escalonado, comenzando con dieta y ejercicio, para utilizar posteriormente un laxante.
• En los ancianos con buena forma física deben utilizarse primero los formadores de bolo, particularmente si se prevé un tratamiento a largo plazo.
• En los ancianos inmovilizados, los laxantes formadores de bolo pueden agravar el problema del estreñimiento, por lo que están más indicados los estimulantes (los efectos adversos a largo plazo adquieren menor importancia).
 Estreñimiento en el embarazo
Estreñimiento en el embarazo
El tratamiento debe ser escalonado, y comenzar con medidas higiénico-dietéticas. En caso de estreñimiento agudo, se consideran de elección los polioles (como el macrogol), y en el crónico pueden recomendarse éstos o los laxantes incrementadores de bolo.
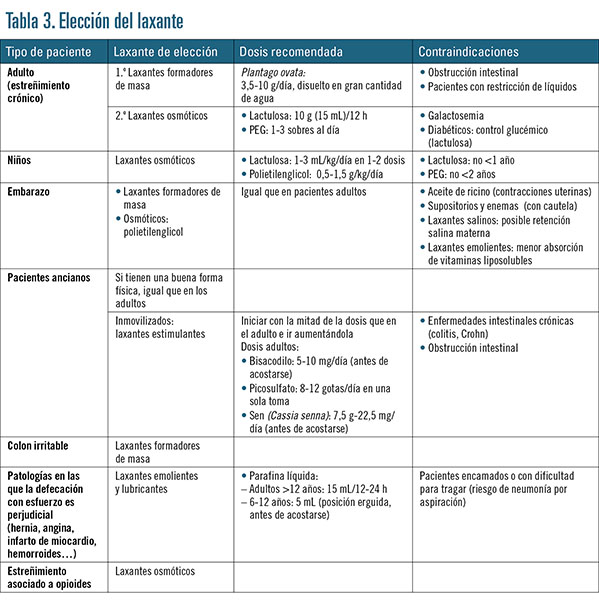
Los laxantes antraquinónicos se consideran bastante seguros, y los emolientes pueden usarse si hay heces duras, pero durante un corto periodo, ya que pueden interferir en la absorción de vitaminas liposolubles. No son convenientes los laxantes salinos (sales de magnesio y sodio), puesto que aumentan la retención salina materna. Los laxantes por vía rectal deben tener un uso limitado, debido al potencial efecto mecánico sobre el útero grávido (tabla 3).
Bibliografía
Álvarez I, Louro A. Estreñimiento. Guías clínicas Fisterra 2012; 10(19). Disponible en: http://www.fisterra.com/guias-clinicas/estreñimiento.asp
Asociación Española de Fisioterapia. Fisioterapia para el estreñimiento. Disponible en: http://www.aefi.net/Fisioterapiaysalud/fisioterapiaparaelestreñimiento.aspx
Barrio A, Soria M, Tomé C. Tratamiento del estreñimiento funcional con PEG. Nuevos fármacos. Madrid. Revista Pediatría de Atención Primaria. 2010; 12(45): 109-121.
Castillo A. Alimentación adecuada en los procesos de diarrea y estreñimiento. Aula de la Farmacia. 2013; 9(99): 45-48.
Comité de Evaluación de Nuevos Medicamentos de Atención Primaria de Euskadi. Informe de evaluación n.º 205. Prucaloprida. 2013: 8-12.
Delgado-Aros S, Soria de la Cruz MJ. Tratamiento del estreñimiento crónico idiopático. En: Julio Ponce, 3.ª ed. Madrid: Elsevier, 2011; 187-200.
Escudero Álvarez E, González Sánchez P. La fibra dietética. Nutr Hosp. 2006; 21 Supl 2: 61-72.
Estreñimiento. Asesoramiento farmacéutico. Panorama Actual Med. 2013; 37(368): 1.086-1.099.
Estreñimiento. Panorama Actual Med. 2007; 31(308): 1.225-1.234.
Fraca M, Muñoz-Navas M, Rey E. Diagnóstico y tratamiento del estreñimiento durante el embarazo. Protocolo SEGO. 2013: 1-14.
Fresenius-Kabi [internet]. Barcelona: Fresenius Kabi, 2014. Disponible en: http//www.fresenius-kabi.es/nutricionenteral (actualizado en julio de 2014; citado el 25 de enero 2015)
Garrigues Gil V, Mas Mercader P, Mora Miguel F, Mínguez Pérez M. Guía práctica de actuación diagnóstico-terapéutica en estreñimiento crónico. Valencia: FEAD, 2013.
Iglesias A, Loizaga E, Ortueta MJ, Rivas S. Estreñimiento. En: Curso de formación continuada. Prácticas esenciales en atención farmacéutica. Barcelona: Ediciones Mayo, 2011; 235-240.
Lamesón MJ, Puerto R. Estreñimiento en adultos. El Farmacéutico. 2010; 444: 35-36.
Olagnero G, Abad A, Bendersky S, Genevois C, Granzella L, Montonati M. Alimentos funcionales: fibra, prebióticos, probióticos y simbióticos. Diaeta. 2007; 121(25): 20-33.
Rodríguez Pérez T. Guía de recomendaciones higiénico-dietéticas dirigidas a la población para prevenir y tratar el estreñimiento y su justificación científica. Disponible en: http://uvadoc.uva.es/handle 10324/ 5099
Sanz S. Dispensación informada de laxantes. Argibideak. 2007; 17(5): 19-20.
Saz Peiro P, Ortiz Lucas M, Saz Tejero S. Cuidados en el estreñimiento. Medicina naturalista. 2010; 4(2): 66-71.
Tratamiento del estreñimiento. INFAC. 2001; 9(10): 52-57. Disponible en: http://www.euskadi.net/sanidad
Ventriglia G, Murgia V, Di Maurizio P, Giovagnoni E, Santoro S. Comprender el estreñimiento. Aboca Edizioni, 2012.


